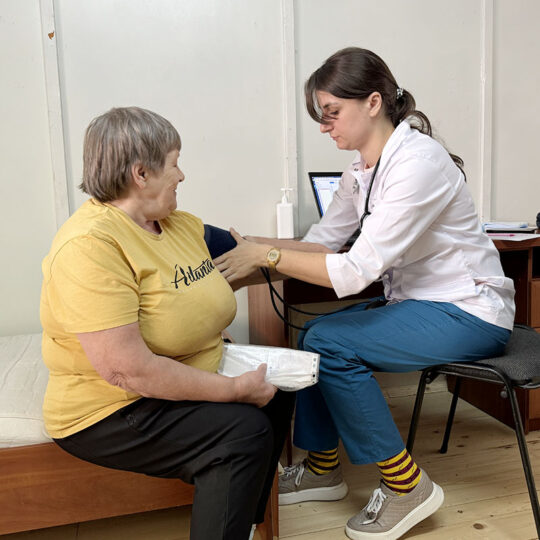
«Клініка святого Луки» відома не лише своїми високими стандартами надання медичної допомоги, а й активною соціальною позицією, підтримуючи ініціативи, спрямовані на допомогу вразливим категоріям населення. Одним із найважливіших проєктів для дорослих, який реалізовує Клініка, є спільна соціальна ініціатива з благодійною організацією «Renovabis».
Що таке «Renovabis»?
«Renovabis» — це міжнародна організація солідарності католицької церкви Німеччини, створена для допомоги країнам Центральної та Східної Європи. Її мета – сприяти відновленню та розвитку регіону через соціальні, культурні та освітні проєкти, а також надавати медичну підтримку тим, хто цього потребує.
Соціальний проєкт «Благодійна підтримка з Німеччини
У «Клініці святого Луки» діє соціальний проєкт «Благодійна підтримка з Німеччини», який надає пільги для певних категорій населення. Зокрема, цей проєкт пропонує 80% знижки на медичні послуги, що дозволяє багатьом отримати необхідне лікування та обстеження за доступною ціною.
Скористатися послугами можуть люди, які входять до таких пільгових категорій:
- Люди з інвалідністю
- Пенсіонери
- Сім’ї загиблих Воїнів
- Одинокі матері
- Малозабезпечені особи
- ВПО
Медичні послуги у рамках проєкту
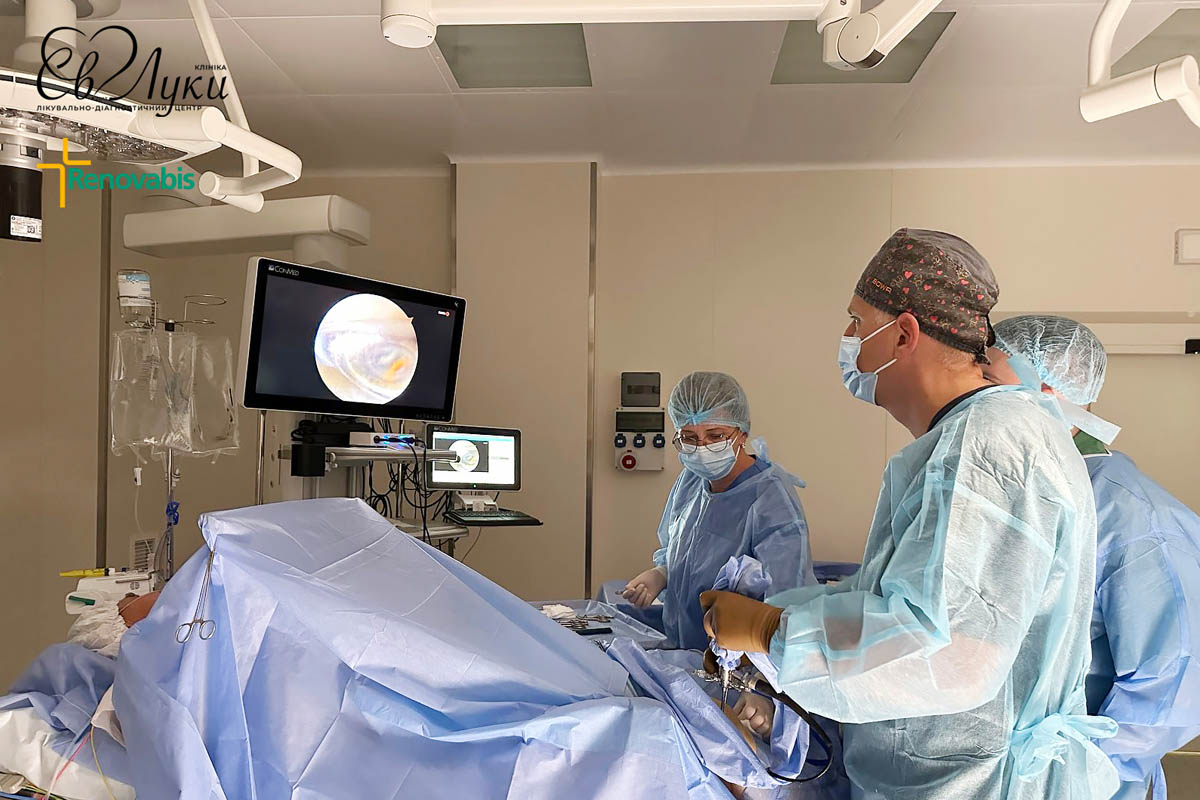
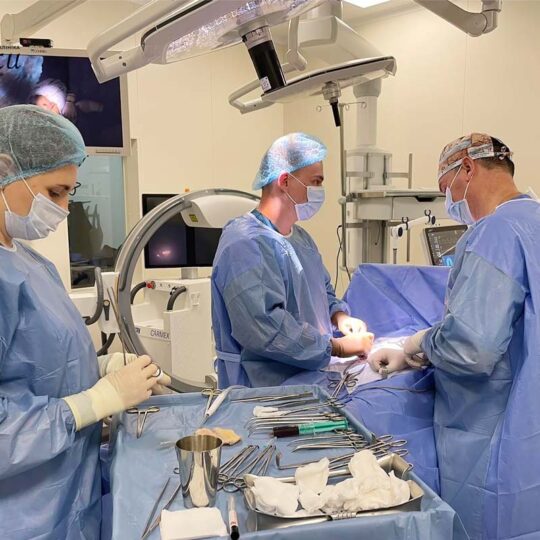
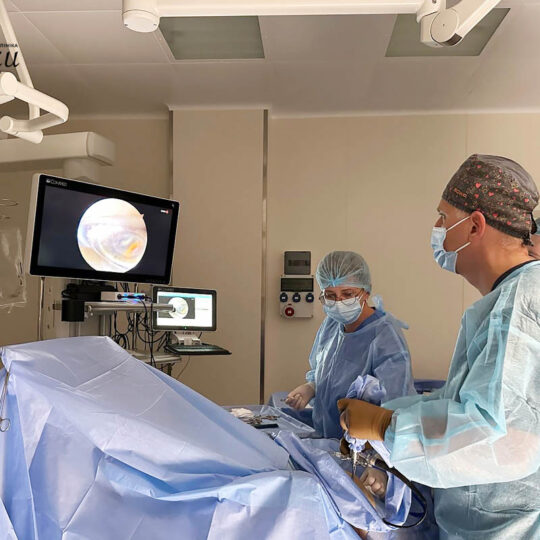
У рамках цієї ініціативи пацієнтам доступний широкий спектр медичних послуг. Зокрема, консультації висококваліфікованих спеціалістів та лабораторна діагностика. Варто відзначити, що й оперативне лікування у «Клініці святого Луки» також доступне зі знижкою 80% для вищеперелічених категорій населення. Тобто, відповідно до умов проєкту, 80% вартості оперативного лікування покриває меценат, а пацієнт оплачує лише 20%.
Серед хірургічних напрямків, які включені у проєкт, доступні:
- Загальна хірургія (операції на органах черевної порожнини)
- Гінекологія
- Урологія
- Операції на щитоподібній та грудних залозах
- Судинна хірургія
- Проктологія
- Отоларингологія
- Травматологія
- Онкохірургія
Особливо важливою частиною даного проєкту є доступність. «Клініка святого Луки» не вимагає наявності декларації або певної прописки для отримання допомоги — кожен, хто підпадає під зазначені категорії, може скористатися послугами. Важливо мати лише документ, що засвідчує приналежність до вразливої категорії населення.
Варто зазначити, що завдяки проєкту «Благодійна підтримка з Німеччини» станом на 31.10.24 р. було обстежено 5866 осіб. Клініка змогла надати 24 024 медичних послуг, з яких 86 великих та 32 малих оперативних втручання.
Серед проведених операцій: видалення щитоподібної залози, операції з приводу гриж, венекзерез, холецистектомія, гінекологічні операції, проктологічні операції, гайморотомія, апендектомія, артроскопії, урологічні операції, стентування стенозу при онкології та операції на сечовому міхурі.
З числа тих, хто отримав пільгові послуги – чоловік пані Олени, якому у рамках вищезазначеного проєкту провели оперативне втручання: «Хочемо висловити подяку «Клініці святого Луки» за оперативне втручання, яке було проведено моєму чоловіку у рамках соціального проєкту, спонсорами якого є «Реновабіс». Окрема подяка хірургу Чурпію В. К. та анестезіологу — Іванишину В. М. за ваш професіоналізм та турботу, за кваліфіковану допомогу, яку було надано на найвищому рівні. У Клініці приємно було перебувати, всі палати чисті та комфортні, продумані до найменших дрібниць. Весь персонал Клініки дуже уважний та привітний. Щиро дякую усім вам за допомогу. Хай Бог благословляє вдячними пацієнтами, щоб і надалі могли підтримувати соціальні верстви населення!».
«Клініка святого Луки», стараннями Івано-Франківського Архієпархіального Управління Української Греко-Католицької Церкви, завдяки фінансуванню благодійної організації «Renovabis», сприяє доступу до медичних послуг для людей, які не мають фінансової можливості самостійно покривати витрати на лікування. Це важливо у реаліях сьогодення, коли економічні виклики невпинно зростають.
Важливо підкреслити, що діяльність Клініки ґрунтується на християнських цінностях милосердя, співчуття та служіння ближньому, які є невід’ємною частиною місії Української Греко-Католицької Церкви.
«Дуже велика подяка за можливість здавати аналізи та обстежитись по знижках через участь в соцпроєкті. Клініка справляє найкращі враження як по організації обслуговування, так і по порядку, чистоті, уважному відношенні до клієнтів.» — складає подяку п. Богдан М.
Велика кількість людей дякує лікарям, спонсорам, зокрема Івано-Франківській Архієпархії УГКЦ за те, що лікування на високому рівні стало доступним для кожного.
«Щиро вдячна персоналу «Клініки святого Луки» за тепле, щире, ввічливе відношення до пацієнтів. По-особливому велика подяка лікарям за проведену операцію та хорошу атмосферу. Також щиро дякую благодійній організації «Реновабіс». Я згідно соціальної програми оплатила тільки 20% від суми за операцію. Дякую, що надаєте таку можливість. Обслуговування на вищому рівні. Всім рекомендую дану клініку», — ділиться враженнями п. Ольга, бенефіціарка проєкту.
Зазначимо також, що даний проєкт діє у «Клініці святого Луки» до кінця 2024 року.